近日,国家医保局就《关于加强定点医药机构相关人员医保支付资格管理的指导意见(征求意见稿)》公开征求意见。根据这份征求意见稿,有医保违法违规行为的相关医务人员会被记分,累计达到一定分值后,将被中止或终止医保支付资格和医保费用结算。
医保违规追责、惩戒到人,是近年来医保监管制度改革所坚持的方向。
2020年,国务院办公厅发布的《关于推进医疗保障基金监管制度体系改革的指导意见》就曾提出,将监管对象由医疗机构延伸至医务人员;今年5月国务院办公厅发布《关于加强医疗保障基金使用常态化监管的实施意见》,再次指出对相关责任人员可按照医保协议中止医保支付资格。
暂停甚至取消医生的医保处方权,对医生的职业生涯无疑是个巨大的打击。政策实行后,相信医务人员一定会更加审慎对待各项医保规则,防止不小心被扣了分。然而,在很多情况下,对医疗行为是否合理的判定存在一定的模糊空间,这给政策的落地实施埋下了隐患。
例如,按照征求意见稿《记分规则》,违反诊疗规范过度诊疗、过度检查、分解处方、超量开药、重复开药或者提供其他不必要的医药服务将被记4~6分,但“过度诊疗”并没有一个统一的判定标准。
上海交通大学公共卫生学院副研究员黄蛟灵在《过度医疗行为认定和医保监管规则研究》一文中指出,由于患者存在个体差异,同一种疾病也会有不同的表现,同一种疾病在不同时期治疗方法也不同;医生为了诊断而进行的医学检查,哪些是诊断所必需的、哪些是多余的,基本由医生根据自己的经验和水平而定。
学术圈:过度医疗行为认定
对于“过度医疗”的定义,目前学者杜治政的观点得到学术界的大多认可,即“过度医疗是由于多种原因引起的超过疾病实际需要的诊断和治疗的医疗行为或医疗过程”。
该定义有两个要点:一是这种诊断和治疗对于该疾病是多余的、不必要的,甚至是有害的;二是过度医疗是一种行为或过程,不是指还未成为实践的诊疗计划或设想。
为了更加清晰地理解和界定过度医疗行为的边界,需要对过度医疗与相关的适度医疗、防御性医疗等名词加以辨析和甄别:
1.适度医疗
从法律角度出发,适度医疗是指医方根据医疗合同约定或法律规定,从社会经济发展水平出发,以现有技术、水平实施的符合疾病治疗实际需要的医疗活动。适度医疗与过度医疗是一对相对概念,其要求医务人员在遵循执业要求的前提下,基于现有的医学技术,承担应有义务,为患者提供合理、适当的检查、治疗方案、治疗过程及保健。此处的合理、适当并不是绝对的,要根据不同的国家社会发展情况、患者的经济承受能力情况、医疗设备和技术水平的情况而决定。医疗人员要出于患者的个性考虑,运用应当具备的医学知识,具体问题具体分析。
2.防御性医疗
1978年,美国学者Tancredi首次提出了“防御性医疗”的概念,它一般是指医务人员在医疗过程中为了进行自我保护、避免医疗纠纷和诉讼所进行的“偏离规范化服务准则的医疗行为”。具体而言,目前的防御性治疗包括三种类型,一是积极型防御治疗,指医生主动增加会诊次数、增加对患者的检查数量等,尽可能避免出现失误和差错。显然,这种方式将会给患者带来更多的负担并造成医疗资源的浪费;二是消极型防御治疗,指的是为了避免风险而不收治病人,这必将造成医疗人员与患者的矛盾增加;最后是较为常见的医疗同意书制度,即在患者承担高风险、高支出时以书面形式进行通知并征得其同意。学界普遍认为,防御性医疗是一种不符合医学精神、医学准则的为了规避医疗者自身风险的医疗行为。结合来看,这三种类型中的积极型防御治疗无故增加了患者所要承受的负担,已经超过了正常医疗的必要程度,客观上极有可能造成患者的人身财产损害,因此应该归类于过度医疗行为。
不过医疗行业具有其特殊性,主要表现在疾病的不确定性和诊疗措施的多样性,这也导致在实践中对适度检查和过度检查实际上难以有一个明确的界限,对其进行认定其实是一个非常专业的问题,需要通过专业鉴定来确认。医疗机构只有在明显违反了法定的义务,背离了适度检查的要求而造成检查显著超量,才可能被认定为过度检查。
黄蛟灵在《过度医疗行为认定和医保监管规则研究》中指出,由于过度医疗存在认知差异和模糊地带,虽然学界对过度医疗有大量的讨论,但至今没有一个量化的认定指标。
卫监及医保部门对“过度医疗”的考量
不仅是学术界,卫生监督及医保部门对“过度医疗”的认定也是没有量化的,判定方式较模糊。
卫监部门判断医师诊疗行为是否构成过度医疗,现阶段我国通行的判断标准依据的是“是否违反诊疗规范”。实践中,认定过度医疗行为构成侵权,主要考虑以下四个方面的因素。
(1)医护人员在实施过度医疗行为时主观上存在过错,这种过错一般是指故意而非过失。
(2)基于非医疗的目的,而实施的医疗行为,必定不符合诊疗规范的规定,即过度医疗行为存在违法性。
(3)患者会有损害结果的出现。这种损害结果有两种类型,即财产损害和人身损害,以财产损害为主。
(4)上述损害后果与医疗机构所实施的过度医疗行为,存在因果关系。
在医保经办部门进行医保检查过程中,则总结出了过度医疗以及过度检查的违规情形:
1. 违反临床用药常规和联合用药原则不合理或超范围、超剂量的用药;或医疗机构有意使用高价药品。
2. 不合理或超常规量使用一次性耗材;有意使用高值耗材。
3. 参保患者在治疗期间,无明显指征,医疗机构对其进行同一项目或类似项目多次检查;同一患者短期内多次住院且接受重复或类似检查的。大型设备诊查能够一次确诊,却重复使用其他大型设备诊查同种疾病;或有意选择费用高的辅助检查。
4. 违反《医疗技术临床应用管理办法》、手术分级和安全核查制度,放宽或降低手术指征实施手术治疗或频繁进行同一种医疗技术(包括理疗、康复项目;静点或肌注药物、抢救、血气分析、抽取积液等特殊操作除外)。
5. 其他可以认定为过度诊疗的情况。
过度医疗判定规则的参考
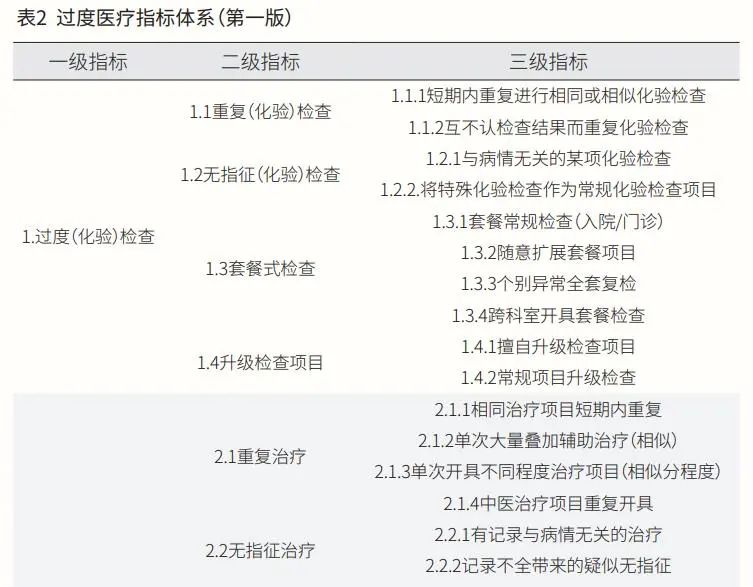
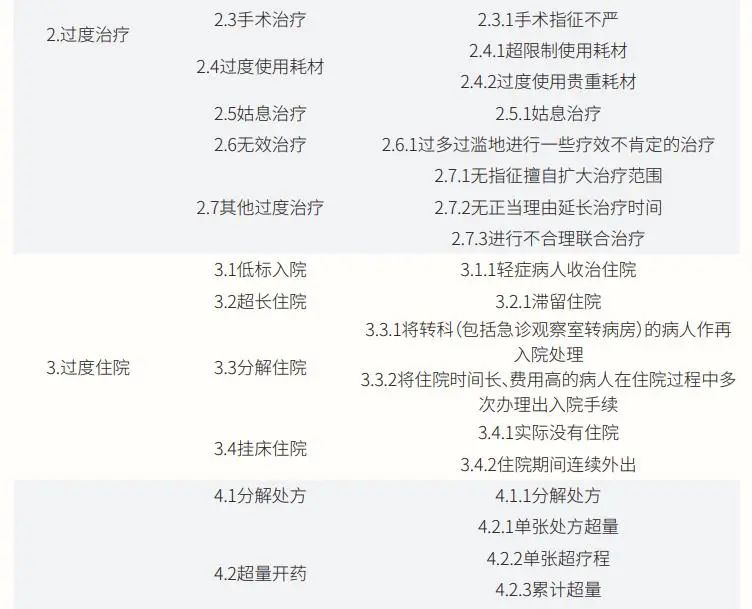
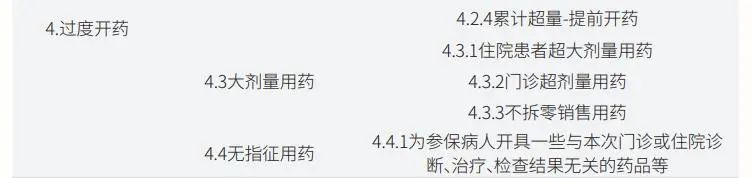
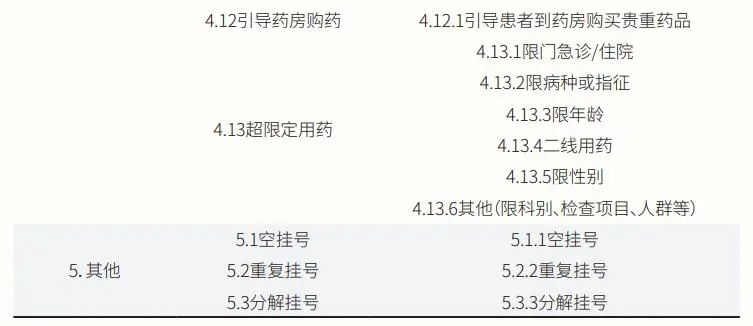
在上海交通大学公共卫生学院上海医保协会、上海市医疗保障局监督检查所共同发表的《过度医疗行为认定和医保监管规则研究》学术论文中,邀请卫健、医保、临床、高校专家共同参与,通过分析上海市医保监督所监管问题文字材料、随机采集上海市2018年—2021年121家医疗机构的2691条问题、研究《基本医疗保险药品管理与智能监控研究》报告以及组织座谈会访谈等形式,逐步达成共识,形成第一版过度医疗指标体系(见表2)。
该指标体系共包括5个一级指标,分别为过度检查(化验)、过度治疗、过度住院、过度开药与其他过度医疗行为;30个二级指标,包括重复(化验)检查、无指征(化验)检查、套餐式(化验)检查、升级检查项目、重复治疗、无指征治疗、手术治疗、过度使用耗材等;67个三级指标,包括短期内重复进行相同或相似化验检查、互不认化验检查结果而重复化验检查、开展与病情无关的某项化验检查、将特殊化验检查作为常规项目开展、套餐常规检查(入院/门诊)、随意扩展套餐项目等。

来源:中国医疗保险,《过度医疗行为认定及医保监管指标研究》
但截止目前,无论是国家医保局还是地方医保经办部门,并没有相关明确的官方规则进行公开发布或进行执行的,仅仅是碎片化的“医保负面清单”进行发布。基于这些问题,健康报也为此发布题为《打击医保违规,要精更要准》的评论员文章,重点提出“各地相关部门有必要进一步明确医保违规认定的规则,精准施策”,原文摘录如下:
“为了避免医务人员被‘误伤’,各地相关部门有必要进一步明确医保违规认定的规则,并通过加强培训和政策宣传,让医务人员充分理解这些判定标准。在此基础上,医疗机构应不断完善医保智能监管系统,积极运用医保基金智能审核和监控知识库、规则库,加强内部管理,及时拦截医保违规处方,规范医药服务行为,在更好维护基金安全的同时保护好医务人员。最后,征求意见稿还提出畅通异议申诉渠道,受理相关责任人员对处罚结果提出的异议;畅通救济渠道,受理相关责任人员提出的复核申请,依法维护相关责任人员合法权益。这无疑也是十分重要的。
但无论是医院加强内部提醒和监管,还是畅通申诉和复议通道,这些机制有效发挥作用的前提仍然是医保违规判定规则的明确和细化。只有不断厘清合规与违规的边界,让最终的判定有清晰的依据,医保和医疗机构双方才不会陷于“公说公有理婆说婆有理”,才能让医保基金监管更具威慑力。”







发表评论 取消回复