推行医保支付方式改革是国家部署的重要工作。根据2022年医疗保障事业发展统计快报,全国已有206个统筹地区实现按DRG/DIP付费。这场支付方式改革在落地中,体现出了明显的政策裁量性:各地可以在国家技术规范指导下,根据本区域经济发展和医疗技术水平,自己衡量决定本统筹区的改革政策,包括支付方式选择DRG或DIP、数据采集范围、先行支付的医院名单、实施细则,以及最核心的疾病分组和支付标准。在这个过程中,医保局除了频繁去政策先行地区寻师问道,也会开放渠道主动听取医疗机构的意见。对于医院来说,这将是和医保进行沟通协商的契机,让医疗支出得到合理补偿,为医疗技术创新留出空间,都在这场动态博弈中。
这样的“讨价还价”往往出现在开始DRG/DIP结算前,以及之后每次的年终清算时,医院对医保局发布的政策文件进行解读并结合自身情况进行反馈,包括书面和面对面交流,医保将在充分考虑意见后最终确定改革政策。由于医保是支付方的决策方,政策定板后医院只能接受医保的定价,但事实上,也有许多医院和医保沟通协商的成功案例出现。
经过了解,医院在和医保局沟通前的流程,可归纳“读懂政策—发现问题—明确依据—形成建议”,接下来将结合案例看看这些医院是怎么做的。
一、读懂政策
在实施DRG/DIP时,医保局会下发许多相关材料,包括实施细则、病组权重表/病种分值表、医保经办规程、DRG/DIP付费年终考核通知等,每份文件都需要医院仔细学习和解读。例如,在月度预付规则中,A地规定“DRG医保基金支付金额=(∑各病例权重×预算费率×医疗机构系数)—个人现金支付”,B地规定“DRG病例的医保支付金额=(∑各病例权重×预算费率×医疗机构系数)—个人负担部分,医保支付金额≤0时,按0计”。寥寥几个字,很容易被人一目带过,但在政策中没有写明这句话的A地的医院,在参保人员个人支付总额大DRG支付标准时,超出部分要在月度预付金额中扣除,即出现了“倒扣”的情况,B地的医院则不会面临这样的窘境。因此,读懂DRG/DIP规则十分重要,特别是初次接触DRG/DIP的医院,需要一定时间或者请有经验的专家进行解读,才能真正读懂政策,了解每条规则给医院带来的影响,这也是和医保局的交流基础。
二、发现问题
在读懂政策后,医院会自然地发现这套新规则哪里对医院有利,哪里不利,也可能发现规则有一些“问题”,可能是历史数据质量不佳造成的,也有可能是由于当地分组器不完善。对于医院而言,看完文件后需要“扪心自问”四个问题:
1►医院有没有得到合理的补偿?
主要包括医保局对“高倍率/低倍率”的界定、未入组病例的支付、单议的特殊病例类型,以及住院时间过长病例的支付规则等。例如,在DRG付费国家技术规范中,病例费用低于DRG支付标准30%的病例通常被界定为低倍率病例,大部分地区的低倍率界定标准则为30%-50%。如果某医院发现本地低倍率病例的界定标准是60%,就显得“别具一格”,仔细分析发现,本地的低倍率界定值偏高,会使得病例更容易成为低倍率病例,而这部分病例不按DRG支付标准结算,而按项目付费,医院实际间接损失了一部分DRG结余,因此低倍率的界定值成为这家医院与医保局反馈的重要内容。
对于实施DRG的地区,还需要额外注意由于ADRG下分组较粗导致的政策性亏损,适时向医保局反馈。浙江杭州在DRG运行三年,DRG病组数从998组增加到1006组(如下图所示),很多新增病组都是依据医院提供的数据和提议增加,针对患者年龄/体重/特殊操作等进行细分组。例如,某医院为浙江省结核病诊断治疗中心,有大量的结核伴耐多药的患者,治疗费用明显高于普通的结核病患者,医院整理数据向医保局申诉后,2022年杭州市新增“ES19呼吸系统结核,伴耐多药”病组。

2►能不能给医院争取红利政策
重点专科系数、“一老一小”倾斜赋值、中医优势病种等政策,都是为了保障医疗机构能在DRG/DIP下良性、可持续发展而设置的。医院根据自身定位、收治病种分布、专科特色,可以适时提议争取此类红利政策,为长期发展解缚。例如,安徽某三甲医院接收了当地大部分疾病疑难危重程度高的病例,次均费用偏高。但当地DRG试行政策出台后,医院发现自己许多病组的差异系数小于1,与认知不符,也不利于发挥三级医院的功能定位,于是医院向医保局反馈该情况。经沟通发现,由于医保局考虑分批试点,因此在前期DRG模拟分组和测算时只采集了部分三级医院数据,二级医院病例没有纳入测算范围。医院申诉后,医保局重新测算数据并发布新的病组权重表,医院的病组差异系数有明显提高。
更突出是对医院开展新技术的补偿。为了实现“医保患共赢”,2021年杭州市医保局组织医院申报医保补偿的新技术新项目并提供相关病例数据。在医院提出的达芬奇机器人手术治疗、TAVI、飞秒、TOMO、CRRT、胶囊肠镜、无痛分娩、碘125放射治疗等相关技术中,医保局经过测算最后决定对达芬奇机器人手术治疗、TAVI、飞秒、TOMO四项新技术进行点数补偿,2021年新技术补偿金额达1.3亿元。
3►医保的经办流程和监管行为是否明确?
在医保的经办流程中,医院还应重点关注数据上传的准备时间是否宽裕、病例上传失败能否重传等,特别是在政策实施早期,医院往往需要更多的时间来填写“答题卡”。另一方面,在文件中往往会写到“禁止高套点数、分解住院、挂名住院、体检住院、推诿病人、将住院医疗费用分解至门诊、零售药店或让病人单独自费结算等不良行为”,但不明确分解住院、低码高编等违规行为的界定,此时医院可以与医保局沟通,明确违规行为,减少监管盲盒空间。例如,汕尾市明确分解住院及扣罚规定为:病人出院后10日内再次以同一病组住院且无合理理由的,被认为为“分解住院”,前一次获得的DRG点数减半(放化疗患者除外)。
4►支付规则和其他医药政策的衔接有没有问题
在DRG/DIP开展中,涉及到开展日间手术、与药耗集采、谈判药品落地等医药政策的协调。例如,目前大多数地区都将国谈药品执行双通道政策,在DRG支付中剔除,年终清算单独支付,但此部分费用不计入会导致RE1(恶性增生性疾患的化学治疗和/或其他治疗)等病组低倍率病例占比过高。浙江省宁波、温州等地已经将患者住院期间按规定使用的双通道药品费用纳入病例医疗总费用中,避免此情况。又比如,目前各地都在鼓励医疗机构开展日间手术,但文件中往往未能明确DRG/DIP实施后如何对日间手术支付,此时医院也需要和医保局沟通确认。浙江杭州将日间手术前14天围手术期的检查费用均纳入住院费用,按DRG结算;江苏徐州则对新增的“日间手术”按同病种住院点数80%结算。
三、明确依据
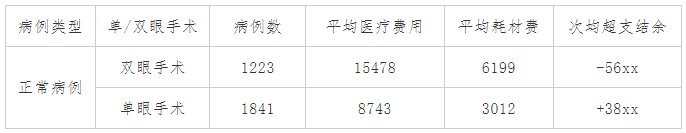
就像大学生要生活费时得拿出账单给家长一一盘算,医疗机构和医保局沟通时,往往是要在基金大盘子里舀一勺羹,也得有理有据,这就需要丰富的材料支撑,包括两部分,一是其他地区的政策,特别是政策相似、先行试点地区的政策,对于监管规则、经办规程、特病单议类型等能给予有力参考。二是相关的医疗数据,主要针对细分组、系数调整、床日政策等,DRG的分组和权重主要依靠数据测算,如果没有相应的数据支撑,医保局也会“爱莫能助”,因此医院可以根据自身数据分析展示现行政策下的不合理情况。例如嘉兴市2021年只有CB33(晶体手术)一个分组,对于单双侧的晶体手术均按一个支付标准支付,某医院在进行日常数据分析时发现医院进入CB33的病例中,双眼手术患者的耗材费是结余病例的2倍左右,双眼手术患者均为超支,单眼手术患者均为结余,年终清算时医院将数据提交给医保局沟通后,次年嘉兴地区将CB33(晶体手术)病组拆分为CB31(单眼晶体手术)和CB39(双眼晶体手术)两个病组。
四、形成建议
在读懂政策、发现问题、明确依据后,不管是医保局组织会议沟通,或是发送反馈意见,医院都需要将建议形成书面材料,内容包括:问题描述+数据支持+明确建议+其他地区的政策借鉴。这一步也是关键,晓之以理,动之以情,如果建议合理,医保也会加以考虑。
在医疗场景下,参保人是委托人,医方是其治病权益的代理人,同时也是治疗患者的人,替患者决定治疗方式,用药用耗,医方在委托代理关系中既扮演了“决策者”又扮演了“实施者”。而医保支付方式改革通过统一的支付标准限制医疗资源使用,促使医方选择成熟、性价比高的诊疗方式,侧面打破医疗信息壁垒,也是在维护参保人权益。因此,医疗机构推行支付方式改革需要到医保、医疗机构、参保人的多重目标均衡,医保和医疗双方需要加强沟通协商,共同维护参保人权益。随着支付改革的继续推进,医疗数据分析和信息挖掘的重要性会愈发明显,有数据支撑的建议往往更容易被医保局采纳,这不仅是医院和医保局“讨价还价”的筹码,也将是医院决策并实现长期发展目标的重要工具。







发表评论 取消回复